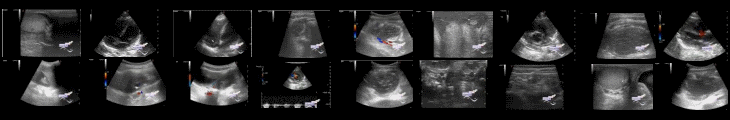
Спектр диагностических находок при жалобах на образование в груди в педиатрии
Метки: BI-RADS, Последние публикации, УЗИ молочных желез, дайджест, маммология, новости, онкология, справочник
Содержание:
- Введение
- Визуализация в детской маммологии
- Нормальное развитие груди
- Причины жалоб на грудь в педиатрии
- Нормальный лимфатический узел
- Нормальная ткань молочной железы
- Костные структуры
- Нарушение развития
- Эктопическая ткань молочной железы
- Гинекомастия
- Неопухолевые образования
- Киста
- Гематома
- Абсцесс
- Галактоцеле
- Доброкачественные опухоли
- Фиброаденома
- Ювенильные фиброаденомы
- Гамартома
- Внутрипротоковая папиллома
- Ювенильный папилломатоз
- Фиброзный узел
- Злокачественные опухоли
- Метастатическая болезнь
- Т-клеточная лимфома кожи
- Злокачественные новообразования грудной клетки
- Филлодные опухоли
- Инвазивная секреторная карцинома
- Пострадиационный рак молочной железы
- Наследственный рак молочной железы / синдром Каудена
- Алгоритм поведения
- Заключение
По данным публикации в Европейском журнале Радиологии(European Journal of Radiology) за июль 2015 - How to approach breast lesions in children and adolescents / Как вести образования молочной железы у детей и подростков - внешняя ссылка
Относительно высокая распространенность рака молочной железы у взрослых является источником беспокойства у многих родителей детей с жалобами на грудь. У каждой восьмой женщины в США развивается инвазивный рак молочной железы в течение ее жизни. И все же рак молочной железы почти никогда не поражает детей или подростков. Например, сообщаемая распространенность рака молочной железы у женщин в возрасте до 20 лет значительно ниже 0,1 на 100 000.
Имея это в виду, при жалобах на грудь в педиатрии необходим специализированный диагностический и административный подход. Т.к. развивающаяся грудь уникально уязвима для ятрогенного повреждения, которое может привести к необратимому обезображиванию, биопсия должна быть зарезервирована только для образований с высоким подозрением.
Клиническая оценка является важным компонентом полной оценки молочной железы при жалобах на неё у детей. При соответствующем анамнезе и физикальном обследовании многие педиатрические жалобы на грудь можно правильно отнести к категории нормальных процессов развития или физиологических изменений, которые требуют лишь подтверждения. Иногда визуализация может быть полезна для подтверждения нормальных результатов, таких как асимметричное развитие молочной железы, или может потребоваться при подозрении на аномалию. УЗИ является основным методом визуализации, используемым при оценке образований молочной железы у детей, учитывая его диагностическую специфику и отсутствие ионизирующего излучения. Маммография используется редко, но это метод выбора для визуализации кальцификации в отдельных случаях. Методы визуализации поперечного сечения, такие как КТ или МРТ, обычно используются для оценки степени заболевания, а иногда и для решения проблем.
Подавляющее большинство педиатрических жалоб на грудь имеет доброкачественную этиологию. Нормальные анатомические структуры могут имитировать образования груди. Неопухолевые доброкачественные образования в педиатрической молочной железе включают кисту, гематому, мастит / абсцесс и галактоцеле. Клинический анамнез помогает поставить диагноз в некоторых из этих случаев. Наиболее распространенной доброкачественным солидным образованием в педиатрической молочной железе является фиброаденома. Образования МЖ размером 2–3 см у детей, с доброкачественными эхопризнаками при УЗИ, без атипичных признаков или быстрого увеличения, редко бывают злокачественными и требуют только наблюдения, как было показано в многочисленных исследованиях. Однако следует рассмотреть биопсию, если образование больше 4–5 см или при контрольных УЗИ оно быстро увеличивается в размерах, чтобы исключить филлоидную опухоль. Другие редкие доброкачественные образования в грудной клетке у детей включают гамартому, внутрипротоковую папиллому, ювенильный папилломатоз (маркер для семейного рака молочной железы) и фиброзные узлы. Злокачественные образования в педиатрической молочной железе чрезвычайно редки, и чаще всего представлены метастазами. Филлоидная опухоль является наиболее распространенным первичным злокачественным новообразованием молочной железы у детей. Инвазивная протоковая карцинома редко встречается у детей, секреторный подтип является наиболее распространенным. У молодых пациенток с факторами риска, предрасполагающими к раку молочной железы, такими как семейный анамнез рака молочной железы, известное экстрамаммарное злокачественное новообразование, генетические мутации или предшествующую лучевую терапию, биопсия часто требуется для исключения злокачественного процесса независимо от визуальных характеристик образования молочной железы(*Вот оно как оказыватся!).
Визуализация в детской маммологии
Из-за того, что рак молочной железы у детей встречается редко, основная цель диагностической визуализации заключается в принципе «не навреди». Оценка жалоб на грудную клетку у детей всегда начинается с клинической оценки, которая затем определяет необходимость визуализации. УЗИ остается основным и часто единственным необходимым методом для оценки жалоб на грудь в педиатрической популяции, учитывая его высокую чувствительность для выявления образований в более молодой и плотной груди и отсутствие ионизирующего излучения. Напротив, полезность маммографии ограничена в педиатрической популяции, как из-за низкой диагностической чувствительности в молодой и плотной груди, так и радиационных рисков, связанных с маммографией в этой возрастной группе(*Но в основном из-за технических аспектов проведения самой маммографии, которую почти не реально выполнить на молочных железа маленького размера). МРТ и другие методы визуализации поперечного сечения обычно зарезервированы для оценки степени заболевания, для оценки глубоких поражений грудной стенки или сосудистых аномалий.
Лексикон системы отчетов и визуализации молочных желез (в настоящее время 5-е издание Bi-RADS является золотым стандартом для описания и стратификации образований молочной железы по категориям, которые коррелируют с вероятностью злокачественности по внешнему виду изображений(*Как я уже писал об этом раньше, это именно что технический лексикон, очередная шифровка для врачей от пациентов). Хотя это используется как у взрослых, так и у детей, потому что оно основано на вероятности злокачественности, которая чрезвычайно низка у детей, его полезность может быть ограничена в этой ситуации. Например, подавляющее большинство педиатрических образований молочной железы являются доброкачественными и будут отнесены к категории BIRADS 2 или 3, подчеркивая целесообразность консервативного подхода - «не навреди». Сильно подозрительные образования или образования у педиатрических пациентов с высоким риском могут потребовать биопсии и относятся к категории BIRADS 4 или выше, но их мало.
Грудь начинает развиваться у плода на 5–6й недели беременности. До полового созревания грудь состоит из выстиланных эпителием протоков, поддерживаемых стромальной соединительной тканью. Увеличение этих протоков является частой причиной самоограниченных двусторонних пальпируемых субареолярных узелков у детей мужского и женского пола в первые 6–12 месяцев жизни из-за гормонального влияния со стороны матери(*гормоны поступают от мамы с её молоком при грудном вскармливании!).
С наступлением половой зрелости грудь подвергается дальнейшему созреванию. Термин телархе относится к началу нормальной пубертатной фазы развития молочной железы у женщин с эстрогеном, стимулирующим рост протоков, и прогестероном, способствующим дольковой и альвеолярной дифференцировке. Нормальный возраст начала телархе в США колеблется от 9 до 10 лет. Преждевременное телархе груди определяется как раннее начало развития молочной железы у препубертатных девочек, как правило, в возрасте до 7-8 лет. Телархе после 12 лет считается поздним.
Идиопатическое преждевременное телархе обычно возникает у девочек младшего возраста в возрасте 1-3 лет и является необычной после 4 лет. Идиопатическое преждевременное телархе это доброкачественный и, как правило, самоограниченный процесс. Однако он может имитировать образование молочной железы, особенно при одностороннем процессе, и, таким образом, часто требует клинического внимания. Роль УЗИ заключается в подтверждении наличия нормально развивающейся ткани молочной железы или телархе (преждевременного или по возрасту) при отсутствии дискретного образования. Клинической уверенности и последующего наблюдения обычно достаточно для идиопатического изолированного преждевременного телархе, но иногда целесообразно проводить кратковременные визуальные наблюдения. Другие возможные факторы, связанные с изолированным преждевременным телархе, включают в себя высокий индекс массы тела и потребление трав.
Преждевременное телархе также может возникать в сочетании с преждевременным половым созреванием. Важно убедиться, что нет никаких других признаков полового созревания, связанных с преждевременным телархе, таких как развитие подмышечных и лобковых волос, и в этом случае дальнейшая визуализация и лабораторные исследования будут показаны для исключения гормонально активных новообразований надпочечников или гонад в качестве потенциальных причин для преждевременного полового созревания.
Существует пять стадий нормального полового созревания молочной железы по Таннеру(Tanner) в зависимости от клинического проявления развивающейся молочной железы. Ультразвуковое исследование молочных желез на разных стадиях Таннера было хорошо описано, и знакомство с этими проявлениями имеет решающее значение для радиолога, проводящего педиатрическую оценку молочных желез. С сонографической точки зрения, молочная железа 1-й стадии по Таннеру проявляется как слегка неоднородная ретроареолярная ткань. 2 стадия проявляется как гиперэхогенный узелок с центральными линейными или звездчатыми участками гипоэхогенности, которые представляют развивающиеся протоковые структуры. Ткань молочной железы 3 и 4 стадии по Таннеру демонстрирует появление дальнейшего расширения гиперэхогенных фиброгландулярных элементов, причем центральные ретроареолярные гипоэхогенные области эволюционируют в более разветвленные и в конечном итоге узловые конфигурации. 5 стадия соответствует зрелой эхогенной ткани молочной железы без центральной гипоэхогенности, что соответствует взрослой молочной железе.
Причины жалоб на грудь в педиатрии
Нормальные лимфатические узлы находятся в подмышечной впадине и паренхиме молочной железы и могут быть клинически пальпируемыми. Интрамаммарные лимфатические узлы чаще всего встречаются в верхних наружных квадрантах молочных желез. Выраженный узел у молодого здорового пациента чаще всего обусловлен реактивной узловой гипертрофией или иногда относительной потерей мягких тканей, окружающих лимфатический узел (например, потеря веса), что делает его клинически более заметным. УЗИ является определяющим при идентификации нормального лимфатического узла, который выглядит как бобовидная или овальная структура с гипоэхогенной суб-3-миллиметровой корой и эхогенными центральными жировыми воротами. Хилярное кровообращение(*в воротах) полезно для диагностики при сонографии в реальном времени. Нормальный лимфатический узел - это доброкачественная находка, требующая только клинического наблюдения. Типичным проявлением реактивной узловой гипертрофии является умеренное диффузное утолщение коры. Распространенные причины реактивной подмышечной лимфаденопатии включают вирусные заболевания и вакцинацию, которые часто встречаются у детей. Сонографические свидетельства аномальных результатов, таких как эксцентрическое утолщение коры или смещение центральных жировых ворот, указывают на возможное вовлечение узлов в злокачественный процесс и требует биопсии.
Нормальная ткань молочной железы
Асимметричное нормальное развитие молочной железы является частой причиной одностороннего субареолярного образования у детей. Асимметрия в развитии между молочными железами может достигать 2 лет, что считается нормой. УЗИ может быть выполнено для подтверждения наличия нормальных молочных желез и отсутствия других патологий. Раннее развитие зачатка молочной железы называется преждевременным телархе, которое чаще всего встречается у детей в возрасте до 3 лет. Доброкачественное изолированное преждевременное телархе обычно регрессирует само по себе. Результаты визуализации нормального или преждевременного развития молочных желез схожи. УЗИ выявляет субареолярную гипоэхогенную лучистую ткань молочной железы без дискретных образований. И хотя КТ не показана в этих случаях, нормальная асимметрия молочной железы, часто случайно выявляется на КТ, выполненной по другому поводу, что может иногда приводить к беспокойству об образовании молочной железы. Важно знать, как выглядят нормальные молочные железы на разных стадиях эволюции, чтобы избежать ненужной биопсии, которая подвергает молодого пациента риску ятрогенной гипомастии или амастии. После подтверждения доброкачественной асимметрии зачатка молочной железы целесообразно клиническое наблюдение. Дальнейшее изображение обычно не показано.
Костные структуры могут иногда попадать в области клинического беспокойства в проекции молочной железы, особенно у худых пациентов или пациентов с деформациями ребер и грудной клетки, такими как pectus excavatum(воронкообразная грудная клетка), pectus carinatum(килевидная грудная клетка) или в условиях синдрома Поланда. Клиническое обследование обычно выявляет твердое солидное образование, прилегающую к остальным костным структурам. Если после физического осмотра сохраняется неопределенность, может быть выполнена рентгенография грудной клетки для оценки костных отклонений, а также ультразвуковое исследование, для оценки области, вызывающей беспокойство, и для исключения образования или других отклонений.
Синдром Поланда представляет собой аутосомно-рецессивное заболевание, характеризующееся односторонним частичным или полным отсутствием грудных мышц, связанным с гипоплазией или аплазией молочной железы, деформациями ребер и грудной клетки, а также патологией ипсилатеральных конечностей. Важно признать, что рак молочной железы возникает в гипопластической молочной железе у пациенток с синдромом Поланда, и что рутинный маммографический скрининг показан у этих пациенток в зрелом возрасте. Из зарегистрированных случаев рака молочной железы при синдроме Поланда, подавляющее большинство включает ипсилатеральную гипопластическую молочную железу.
(*От себя могу добавить еще другие аномалии ребер, например вилку Люшка и экзо-/синостозы - см. Бифуркация ребра (вилка Люшке) - УЗ... )
Эктопическая ткань молочной железы
Эктопическая или дополнительная ткань молочной железы относится к ткани молочной железы, расположенной где-то помимо типичного её расположения. Эктопическая ткань молочной железы представляет неполную инволюцию эмбриональных предшественников ткани молочной железы. Эктопическая ткань молочной железы может содержать некоторые или все компоненты молочной железы, включая железистую ткань, ареолу и сосок(*добавочная молочная железа).
Как доброкачественные, так и злокачественные образования молочной железы, возникающие из эктопической ткани молочной железы, были описаны в литературе. Поскольку эктопическая ткань молочной железы реагирует на гормональное воздействие в той же степени, что и нормальная ткань молочной железы, она является распространенным источником клинических жалоб на припухлость и дискомфорт, в том числе у детей и подростков. Наиболее распространенным участком эктопической ткани молочной железы является подмышечная впадина. Приблизительно 2–6% женщин имеют подмышечные эктопические молочные железы. При ультразвуковом исследовании эктопическая подмышечная ткань молочной железы проявляется как гетерогенно эхогенная область ткани, сходная по эхоструктуре с нормальной тканью молочной железы. Важно знать сонографическое проявление эктопической ткани молочной железы, поскольку распознавание и правильный диагноз устраняют необходимость вмешательства, особенно у детей и подростков. При маммографии (несмотря на ограниченную полезность у детей) эктопическую подмышечную ткань молочной железы лучше всего визуализировать на медиолатеральных косых и увеличенных кранио-каудальных изображениях, и она проявляется как фиброгландулярная плотность, отдельная от доминирующей молочной железы, покрывающей грудную мышцу.
Гинекомастия - это избыточное развитие ткани молочной железы у мужчин, которое клинически может проявляться как субареолярная болезненность или пальпируемое образование. Она может быть одно- или двусторонней, и сообщалось, что она является семейной. Причина гинекомастии неизвестна, но считается, что она связана с относительным повышением циркулирующего эстрогена по отношению к тестостерону. У взрослых гинекомастия может быть идиопатической или связана с хроническим заболеванием печени, избытком жира в организме, употреблением марихуаны или экзогенных стероидов или с такими лекарственными средствами, как циметидин, наперстянка и трициклические антидепрессанты. У детей гинекомастия часто физиологична и наиболее распространена у новорожденных и подростков. До 90% новорожденных имеют преходящую гипертрофию молочной железы из-за материнского гормонального влияния, и клинической уверенности обычно достаточно. В период полового созревания гинекомастия наблюдается у двух третей мальчиков в возрасте 10–13 лет, которая обычно проходят в течение двух лет, и клиническое наблюдение целесообразно. УЗИ является модальностью выбора у детей, и при гинекомастии обычно демонстрирует увеличение ретроареолярной фиброгландулярной ткани, сходное с появлением рано развивающейся молочной железы у девочек. У взрослых мужчин для диагностики также применяется маммография, чаще всего показывая ретроареолярную ткань молочной железы в форме пламени.
Однако при гинекомастии у препубертатных мальчиков, следует рассмотреть и другие причины. Опухоли, продуцирующие эстроген, такие как опухоль яичка Лейдига, опухоль коры надпочечников или секретирующие гонадотропины опухоли, такие как гепатобластома, фиброламеллярная гепатоцеллюлярная карцинома или хориокарционома, могут вызывать гинекомастию. Другими причинами являются пролактинома, феминизация яичек, синдром Клайнфелтера, нейрофиброматоз 1 типа, медикаменты и растительные лекарственные средства. У мальчиков в препубертатном возрасте клиническое обследование, предполагающее наличие гинекомастии, должно выявить корреляцию с историей болезни и дальнейшими визуальными и лабораторными исследованиями для исключения основного заболевания.
Кисты (в пределах спектра фиброзно-кистозных изменений) в молочной железе чаще всего встречаются у женщин в возрасте 35–50 лет, но они также могут встречаться у детей и подростков. Кисты могут возникать из-за дилатации дольчатых ацинусов, из-за дисбаланса секреции и резорбции жидкости или из-за обструкции протока, ведущего к дольке. Кисты чаще бывают одиночными, чем множественными у детей, и часто могут проявляться как пальпируемая аномалия в груди, иногда связанная с болезненностью, при воспалении или инфекции. Большинство кист лечатся консервативно, при этом некоторые из них редко требуют антибиотикотерапии или дренирования при подозрении на инфекцию. При ультразвуковом исследовании, простая киста визуализируется как анэхогенная структура с тонкой стенкой и псевдоусилением сигнала позади(дорсальным псевдоусилением), доброкачественный диагноз подтверждается, и дальнейшая визуализация или вмешательство не рекомендуются. Однако, если киста имеет толстую стенку и содержит внутреннее эхо, диагностические соображения должны включать сложную кисту, абсцесс, галактоцеле или эктазию протока.
Гематома - это область локального кровоизлияния. У детей и подростков гематомы в груди часто наблюдаются в сочетании со спортивными травмами, ятрогенными травмами или травмами, связанными с физической активностью, такими как травма рукояткой велосипедного руля. Ясный анамнез травмы и тщательный медицинский осмотр на наличие признаков поверхностных кровоподтеков над молочной железой помогают подтвердить диагноз. При ультразвуковом исследовании гематома может проявляться в виде твердой или сложной кистозной массы. Сонографическое проявление гематомы варьируется в зависимости от возраста продуктов крови. Острая гематома выглядит гиперэхогенной. И становится все более анэхогенной, по мере регрессии с течением времени. Поскольку продукты крови могут вызывать реактивные изменения, гематома может иметь нерегулярные или даже колючие(*лучистые) края, имитируя злокачественность. Это подчеркивает важность тщательного сбора анамнеза и тщательного клинического обследования, которое может устранить ненужную биопсию. Когда диагноз гематомы установлен, рекомендуется контрольное ультразвуковое исследование через короткий промежуток времени для оценки регрессии процесса.
Хотя чаще встречается у кормящих женщин, мастит и абсцесс могут возникать и в детстве. Мастит чаще всего встречается у младенцев (возраст < 2 месяца; т.е. мастит новорожденных) и в более позднем детстве (8-17 лет), и считается, что он связан с кожной инфекцией и / или обструкцией протоков. Как правило, гнойный мастит сопровождается отеками и эритемой, иногда лихорадкой и лейкоцитозом. Продолжающийся мастит может привести к развитию флегмоны и абсцесса. Наиболее распространенным патогеном является золотистый стафилококк, за которым следуют стрептококки и реже некоторые виды энтерококков. УЗИ следует проводить у пациентов с клиническими симптомами инфекции, чтобы исключить наличие жидкости подлежащей дренированию. УЗИ обычно выявляет утолщение кожи и гиперэхогенную уплотненную ткань молочной железы, связанную с гиперемией (маститом). Иногда абсцесс выглядит как гипоэхогенное сложное образование (флегмона или развивающийся абсцесс) или организованный сложный пакет жидкости с толстой стенкой (зрелый абсцесс). Лечение включает антибактериальную терапию и дренаж под ультразвуковым контролем, который помогает облегчить заживление и предоставляет материал для анализа культуры и её чувствительности к антибиотикам для дальнейшей индивидуальной терапии.
Галактоцеле является ретенционной кистой содержащей молоко, чаще всего наблюдается у беременных, кормящих или женщин после лактации, но иногда могут встречаться и у детей, в том числе у детей младшего возраста с эндокринопатией или без нее. Вероятно, галактоцеле является результатом окклюзии млечного протока, поэтому гистологически представляет собой кисту со стенками, из кубовидного и столбчатого эпителия. Галактоцеле может сохраняться до нескольких лет после лактации. С сонографической точки зрения, галактоцеле выглядит как сложная кистозная масса с переменной внутренней эхотекстурой в зависимости от относительного содержания молока (гиперэхогенное) и воды (гипо- / анэхогенное). Иногда может присутствовать уровень жидкости/жира, который визуализируется как на ультразвуке, так и на маммографии, это характерный признак галактоцеле(*но не только!). Клинический анамнез и внешний вид часто наводят на мысль о диагнозе. Аспирация молочной жидкости подтверждает диагноз галактоцеле в условиях сложной или атипичной визуализации и обеспечивает симптоматическое облегчение.
Фиброаденомы - это доброкачественные фиброэпителиальные опухоли, которые являются наиболее распространенным образованием молочной железы у девочек-подростков. Поскольку фиброаденомы возникают в результате пролиферации специализированной стромы соединительной ткани, окружающей дольки молочной железы, они обычно не возникают в мужской груди, где дольки обычно отсутствуют, хотя в редких случаях сообщалось о фиброаденомах и у мужчин. Фиброаденомы являются чувствительными к эстрогену опухолями и могут быстро расти в период полового созревания и беременности. Классическим клиническим проявлением типичной фиброаденомы является безболезненное пальпируемое подвижное резиновой консистенции образование, обычно размером 2-3 см. При ультразвуковом исследовании фиброаденомы обычно представляют собой параллельные(*с горизонтальной ориентацией, шире-чем-выше), овальные гипоэхогенные образования, но могут быть с макролобуляцией и неправильной формой по мере увеличения размеров. Псевдокапсула может наблюдаться в некоторых случаях. Внутренняя эхотекстура фиброаденом может быть как гомо-, так и гетерогенной. Дорсальные акустические проявления могут быть разными.
Хотя в прошлом большинство пальпируемых солидных образований молочной железы подвергались биопсии, несмотря на доброкачественные признаки, теперь мы знаем, что краткосрочное наблюдение солидных масс с, вероятно, доброкачественными сонографическими признаками является безопасной альтернативой биопсии при отсутствии атипичных признаков или быстрого увеличения. Пальпируемое образование молочной железы, соответствующее доброкачественным критериям при ультразвуковом исследовании, имеет вероятность менее 1% быть злокачественным во всех возрастных группах взрослых, и вероятность того, что такое образование является злокачественным в педиатрической практике еще ниже. В развивающейся педиатрической молочной железе, которая склонна к ятрогенному повреждению, следует избегать биопсии образований с доброкачественными сонографическими особенностями в пользу контрольных наблюдений с помощью визуализации.
Хирургическое иссечение является показанием при быстро увеличивающемся или симптоматическом образовании молочной железы у детей и подростков, независимо от доброкачественных сонографических особенностей и даже при изначально доброкачественных признаках при биопсии, поскольку это не позволяет исключить филлоидную опухоль(*все интереснее и интереснее...). Образование с доброкачественными признаками на УЗИ при начальном проявлении у детей с семейным анамнезом злокачественных новообразований, предшествующего местного облучения или генетических мутаций, о которых известно, что они увеличивают риск рака молочной железы, таких как мутации BRCA1 или 2, требует биопсии. Наличие каких-либо злокачественных признаков, таких как лучистость, микролобуляция, угловатый край, выраженная гипоэхогенность или затенение, требует биопсии. Редко описывается «сложная фиброаденома», которая на УЗИ кажется менее однородной и содержит очаги склероза, аденоза, папиллярной апокринной метаплазии, кисты или кальцификацию на гистологии. Сложные фиброаденомы у детей связаны с минимально повышенным риском развития рака молочной железы в более позднем возрасте.
Ювенильная фиброаденома (клеточная фиброаденома) является редким вариантом фиброаденомы, частично из-за отсутствия консенсуса в гистологических диагностических критериях. Гистологические особенности включают стромальную гиперцеллюлярность, сопровождаемую внутрипротоковой эпителиальной гиперплазией. Они могут быть сопоставимы по размеру с классическими фиброаденомами, но часто подвергаются быстрому увеличению. Когда рост достигает более 5–10 см, эти образования называют ювенильными гигантскими фиброаденомами. Учитывая их часто большие размеры и быстрый рост, показано хирургическое иссечение для исключения филлоидной опухоли. Окончательная диагностика филлоидных опухолей может быть затруднена при core-биопсии, и часто требует хирургического удаления для полной патологической оценки. С сонографической точки зрения ювенильные фиброаденомы кажутся похожими на классические фиброаденомы, но демонстрируют быстрый рост и поразительно большие размеры.
Гамартомы - это доброкачественные опухоли неорганизованных элементов зрелой ткани молочной железы. Несмотря на то что это довольно распространенное образование молочных желез у взрослых, гамартомы изредка встречаются и у детей и подростков. Гамартомы могут вырастать до очень больших размеров (> 10 см) и имитировать ювенильную гигантскую фиброаденому. Гамартома - это доброкачественное образование, не связанное с каким-либо известным повышенным риском позднего рака молочной железы. Клиническая картина обычно представляет собой безболезненное образование, сходное с таковым у более распространенной фиброаденомы. На УЗИ гамартомы визуализируются в виде овальных или округлых образований с четким контуром, которые могут быть гипо-, изо- или гетероэхогенными по структуре, имитируя эхокартину более распространенной фиброаденомы. Несмотря на то, что маммография редко используется у детей, на ней можно увидеть классический симптом «грудь в груди» при гамартомах из-за вкраплений областей радиоплотных фиброгландулярных компонентов и радиопрозрачных жировых компонентов в инкапсулированном образовании.
Гамартомы не всегда легко дифференцируются от фиброаденом при core-биопсии, так как гамартомные элементы могут имитировать нормальный фон ткани молочной железы, особенно если образец полученной при биопсии ткани недостаточен.
В случае, если гамартома подвергается быстрому росту, показано хирургическое иссечение. Гамартома может рецидивировать, если было произведено неполное иссечение.
Внутрипротоковая папиллома представляет собой пролиферацию эпителия внутри млечного протока. Они обычно бывают одиночными и расположены в субареолярном протоке, часто вызывая постобструктивную дилатацию протоков. Клинической картиной обычно является появление серозных или серозно-геморрагических выделений из соска. Внутрипротоковые папилломы редко встречаются у детей и редко встречаются у мальчиков. На УЗИ визуализируется солидное внутрипротоковое образование в расширенном протоке, заполненном анэхогенной жидкостью, иногда с ассоциированной васкуляризацией. Хирургическое иссечение является методом выбора, чтобы исключить редко ассоциированное злокачественное новообразование.
Ювенильный папилломатоз - это редкий локализованный пролиферативный процесс в молочной железе, в котором присутствуют множественные периферические папилломы (в периферических протоках). Данное состояние отличается от внутрипротоковой папилломы, при которой присутствует одиночная центральная внутрипротоковая папиллома (в центральном субареолярном протоке). Ювенильный папилломатоз является маркером семейного рака молочной железы. Гистологически, у ювенильного папилломатоза отсутствует фиброваскулярное ядро, которое типично для центральной папилломы. При ультразвуковом исследовании, папилломатоз может проявляться как гипоэхогенные образования с нечетким неровным контуром, иногда содержащие кистозные или участки микрокальцификации. На МРТ папилломатоз представлен в виде дольчатых образований с кистозными участками, хорошо видимыми на взвешенных по Т2 последовательностях, которые усиливаются гадолинием. Ювенильный папилломатоз является доброкачественным состоянием, но ассоциируется с раком в 15% случаев, поэтому показана хирургическая резекция с отрицательными краями для предотвращения рецидива. Непропорциональное количество пациентов с ювенильным папилломатозом имеют семейный анамнез рака молочной железы (до 58%), и их следует тщательно контролировать из-за повышенного риска развития рака молочной железы в более позднем возрасте.
Фиброзные узлы - это доброкачественные образования молочной железы представленные участками плотной коллагеновой стромы, окружающей элементы атрофического эпителия. Они чаще всего представлены в виде твердых пальпируемых образований у женщин в пременопаузе, но редко встречаются в педиатрической популяции. Другие названия, синонимичные с фиброзным узелком, включают очаговый фиброз, фиброзную болезнь, фиброзную мастопатию, фиброз молочной железы и фиброзную опухоль.
Визуализация фиброзных узлов не очень хорошо описана в литературе, но небольшие серии показали, что при маммографии они представляют собой небольшие некальцифицированные образования (0,6–3,5 см в публикации Harvey et al. 1999г.); а на УЗИ визуализируются как солидные гипоэхогенные образования с четкими или нечеткими, а иногда и неровными краями. Гистологическое исследование этих образований выявляет плотную фиброзную соединительную ткань, сходную с таковой в прилегающей ткани молочной железы со скудной или отсутствующей жировой тканью, а также отсутствие признаков других стромальных образований, таких как псевдоангиоматозная стромальная гиперплазия, фиброаденома, лимфоцитарная или диабетическая мастопатия, узловой фасциит, фиброматоз или миофибробластома. Фиброзные узлы подлежат наблюдению, но тех случаях, когда присутствуют какие-либо характеристики визуализации, подозрительные на злокачественность, следует рассмотреть возможность взятия биопсии и удаления.
Злокачественные образования редки в педиатрической молочной железе, чаще всего встречается метастатическая болезнь. Известно, что первичные опухоли, метастазирующие в грудь у детей, включают рабдомиосаркому, нейробластому, лимфому, лейкоз, саркому Юинга, меланому и почечно-клеточный рак. Увеличение образования молочной железы у ребенка с известным анамнезом первичной злокачественности требует биопсии, даже если образование доброкачественная по внешнему виду. Метастатическое заболевание в молочной железе может быть единичным или множественным, поражающим одну или обе груди.
Проявления метастатических образований в молочной железе различны. На УЗИ они могут визуализироваться как образования с четким или нечетким контуром, с неоднородной или гипоэхогенной эхоструктурой. Маммография менее актуальна в педиатрической популяции, при ней такие образования также имеют четкий или нечеткий контур. Особое внимание следует уделять детям и подросткам с известной историей экстрамаммарных злокачественных новообразований и генетических мутаций, связанных с раком молочной железы, которые предъявляют жалобы на грудь.
Лимфома и лейкоз являются одними из наиболее распространенных злокачественных новообразований, которые вторично метастазируют в молочную железу. Первичная лимфома молочной железы, однако, встречается крайне редко и обычно проявляется как неходжкинская лимфома. Из первичных лимфом молочной железы большинство относится к типу B-клеток (Burkitt' s); Т-клеточные лимфомы чрезвычайно редки.
Кожные Т-клеточные лимфомы (CTCL) представляют собой редкую подгруппу неходжкинской лимфомы, которая возникает главным образом в коже, и редко может представлять собой образование в молочной железе с вовлечением подмышечных лимфатических узлов или без них. CTCL составляют около 4% всех случаев неходжкинской лимфомы. Ежегодная частота кожных Т-клеточных лимфом с поправкой на возраст составляет приблизительно шесть случаев на миллион. CTCL увеличиваются с возрастом и в основном затрагивают взрослых, но могут затронуть людей всех возрастов, включая детей.
Более индолентные подтипы CTCL включают грибовидный микоз, первичную кожную анапластическую крупноклеточную лимфому, лимфоматоидный папулез, подкожную панникулитоподобную Т-клеточную лимфому и первичную кожную CD4 + мелкую / среднюю плеоморфную Т-клеточную лимфому. Агрессивные подтипы CTCL включают синдром Сезари, первичную кожную CD8 + агрессивную эпидермотропную Т-клеточную лимфому, первичную кожную гамма / дельта-Т-лимфому и экстранодальную естественную киллерную / Т-клеточную лимфому.
Физикальное обследование может выявить пальпируемые образования или постоянную папулезную сыпь на коже. Комплексный физикальный осмотр, включая тщательный осмотр кожи, показан для оценки многоочагового заболевания. Эти образования являются гиперваскулярными и часто кажутся гипо- / анэхогенными, но могут быть и гиперэхогенными при УЗИ.
Они усиливаются на МРТ и хорошо усваивают ФДГ на ПЭТ КТ. Маммография играет незначительную роль у детей, CTCL проявляется в виде множественных и иногда единичных поверхностных образований с неровным контуром. Лечение направлено на системную и местную терапию, а трансплантация стволовых клеток предназначена для резистентных, прогрессирующих случаев.
Злокачественные новообразования грудной клетки
Злокачественные опухоли грудной стенки у детей могут иногда вовлекать в процесс молочную железу путем инвазии или метастазов. Наиболее частыми злокачественными новообразованиями грудной стенки у детей являются злокачественные мелкоклеточные опухоли (саркома Юинга, PNET / первичная нейроэктодермальная опухоль), за которыми следуют различные саркомы, включая рабдомиосаркому, остеосаркому или хондросаркому. Заболевание обычно включает в себя экстрамаммарные структуры грудной клетки, а диагностика основывается на инструментах для визуализации поперечного сечения, таких как КТ, МРТ или ПЭТ ФДГ. УЗИ и маммография полезны при изолированных образованиях молочной железы без известной истории первичного злокачественного заболевания грудной стенки. Лечение обычно включает местную хирургическую резекцию и адъювантную химиотерапию.
Представляют собой редкую разновидность фиброэпителиальных опухолей, которые возникают из специализированных соединительных тканей вокруг долек молочных желез с неопределенным злокачественным потенциалом. Филлодные опухоли ранее называли филлоидными цистосаркомами из-за их кистозного вида и саркомоподобных характеристик, включая склонность к гематогенному распространению, благодаря чему они метастазируют в легкие, а не в подмышечные лимфатические узлы. Филлодные опухоли встречаются редко, но, тем не менее, представляют собой наиболее распространенную первичную злокачественную опухоль молочной железы у детей и подростков при злокачественной опухоли. Филлодные опухоли гистологически подразделяются на низкой, средней и высокой степени, любая из которых может рецидивировать и изредка метастазировать.
Существует значительное клиническое, визуальное и гистологическое совпадение между филлодными опухолями и ювенильными фиброаденомами. Филлодные опухоли имеют тенденцию быть крупными (> 6 см) при клинических проявлениях и проявляются в виде ограниченных овальных или округлых образований, которые являются гипоэхогенными или гетерогенными, часто с дорсальным псевдоусилением при ультразвуковом исследовании. Межопухолевые кисты и расщелины крайне характерны для этого диагноза, хотя они могут также присутствовать и в ювенильных фиброаденомах. Биопсия под контролем ультразвука показана при любом большом или быстро растущем образовании груди у детей (для исключения филлоидной опухоли). Хирургическое иссечение с широкими полями требуется для всех филлодных опухолей.
Филлодные опухоли низкой степени обычно связаны с более низкой частотой рецидивов. У детей частота рецидивов филлоидной опухоли еще ниже и составляет примерно 10%. Местный рецидив не меняет прогноз. Изредка используется деление филлоидных опухолей не по степеням(низкая, средняя высокая), а на доброкачественные и злокачественные.
Инвазивная секреторная карцинома
Первичные карциномы молочной железы чрезвычайно редки в педиатрической популяции. Отмечено, что первичная заболеваемость раком молочной железы составляет приблизительно 0,1 случая на миллион среди женщин моложе 20 лет, среди лиц мужского пола и того меньше.
Наиболее распространенным подтипом инвазивного рака молочной железы у детей является инвазивная секреторная карцинома, которая имеет более благоприятный прогноз по сравнению с менее распространенными подтипами рака молочной железы, наблюдаемыми у детей (инвазивные протоковые, инвазивные дольковые, медуллярные, воспалительные и анапластические карциномы). Секреторные карциномы представляют собой небольшие образования с четким контуром(обычно < 3 см), которые представляют собой безболезненные пальпируемые образования. На УЗИ они обычно выглядят как образования с ровным контуром или частично микролобулированные гипоэхогенные образования с гетерогенной внутренней эхотекстурой(*на представленной в публикации эхограмме эхографическая картина аденомы...гипоэхогенное овальное, с четким контуром, шире-чем-выше... короче говоря, эхографически это классическая аденома!). Лечение - хирургическое иссечение, биопсия сторожевого узла, с или без системной адъювантной терапии в зависимости от стадии заболевания.
Пострадиационный рак молочной железы
Дети, которые получают высокие дозы облучения при лучевой терапии при болезни Ходжкина, подвергаются значительно большему риску развития рака молочной железы в более позднем возрасте. Эта популяция имеет кумулятивную заболеваемость раком молочной железы 12–20% примерно к 40 годам, сравнимую с таковой у носителей мутации гена BRCA (с восприимчивостью к раку молочной железы) (10–19%), тогда как в общей популяции у женщин в той же возрастной группе кумулятивная заболеваемость раком молочной железы составляет 1%. Молодые женщины, подвергающиеся наибольшему риску, - это те, кто получает терапевтическое облучение в возрасте 10–16 лет, при этом большинство опухолей развивается в поле облучения. Риск рака молочной железы увеличивается с годами после облучения, поэтому рутинный скрининг важен. Ежегодные маммограммы с дополнительной МРТ обычно рекомендуются молодым женщинам в возрасте не менее 25 лет, через 8–10 лет после завершения лучевой терапии, согласно рекомендациям Американского колледжа радиологии. Внешний вид рака молочной железы, возникающий после терапевтического облучения, не отличается от других первичных форм рака молочной железы.
Наследственный рак молочной железы / синдром Каудена
Примерно 10% случаев рака молочной железы являются наследственными. Известные связанные факторы включают в себя не только мутации BRCA1 и BRCA2, но также редкие мутации как TP53 при синдроме Ли-Фраумени, мутации STK11 при синдроме Пейтца-Джегерса(Peutz-Jeghers, Пейтца-Егерса) и мутации PTEN при синдроме Каудена. Новые мутации продолжают появляться с дальнейшими достижениями в области геномных технологий. Отличительной чертой наследственного рака молочной железы является раннее начало заболевания, что подчеркивает важность раннего скрининга.
Синдром Каудена(Cowden, Коудена) также известен как синдром множественной гамартомы. Вместе с синдромом Банаян-Райли-Рувалькаба (Bannayan-Riley-Ruvalcaba) синдром Каудена относится к спектру синдромов чрезмерного роста гамартом, связанных с мутациями в гене PTEN, с аутосомно-доминантным наследованием. Однако не у всех пациентов с клиническим диагнозом синдрома Каудена есть идентифицируемая мутация PTEN. Носители мутаций PTEN подвергаются значительно большему риску карциномы молочной железы, щитовидной железы, эндометрия и почек. Пациенты с синдромом Каудена имеют кумулятивный риск рака молочной железы 77% к 70 годам, и у 75% этих пациентов есть какие-либо повреждения молочной железы. Учитывая заметно повышенный риск развития рака молочной железы, в клинических рекомендациях предлагается начинать клиническое обследование молочной железы и скрининговое УЗИ молочной железы в возрасте 25 лет, а также начинать скрининговую маммографию и МРТ в возрасте 30 или за 5 лет до появления самого раннего известного рака молочной железы в семье.
Учитывая риск ятрогенного повреждения развивающейся молочной железы и крайне низкую частоту возникновения злокачественных новообразований у детей, предлагается алгоритм диагностики и лечения, согласно принципу «не навреди». Диагностика обратившихся с жалобами на образование в молочной железе должна начинаться с клинической оценки, принимая во внимание возраст пациента, внешность, прошлую историю болезни, семейную историю и симптомы. Новорожденные с субареолярными узелками и выделениями из сосков, вероятно, испытывают эти симптомы из-за гормонального влияния со стороны матери, и родители должны быть успокоены. Аналогично, субареолярные узелки у детей в возрасте до 1 года, вероятно, обусловлены материнским гормональным влиянием, которое, как правило, самоограничено. У детей препубертатного возраста с асимметричными молочными железами может наблюдаться пальпируемое субареолярное образование в молочной железе, которое может быть подтверждено с помощью УЗИ, если с помощью клинического осмотра этого не удалось сделать. Это встречается часто и обычно проходит самостоятельно в период полового созревания.
У детей старшего возраста и подростков УЗИ остается основным диагностическим инструментом молочных желез. Нормальные структуры, такие как лимфатический узел или доброкачественные образования, такие как простая киста или липома, могут быть диагностированы с помощью ультразвука без необходимости дальнейшей визуализации. В условиях известной травмы, гематома может быть оценена и проконтролирована с помощью УЗИ. В случае инфекции, УЗИ может исключить наличие флегмоны или абсцесса, последний из которых может быть дренирован под контролем УЗИ для облегчения заживления во время лечения антибиотиками. Предположительно доброкачественные образования (с четким контуром, овальной формой, параллельной ориентацией) размером до 3–4 см у молодых девушек чаще всего являются фиброаденомами и и могут контролироваться на ультразвуковом исследовании, независимо от того, пальпируются ли они или нет, за исключением случаев, когда определяются нетипичные признаки или происходит их быстрое увеличение. Образования более 5 см, отвечающие критериям доброкачественности, не могут быть легко дифференцированы от филлодных опухолей, и поэтому показана биопсия. Образования со злокачественными признаками на УЗИ (нечеткий край / угловатый контур / микролобуляция / колючая, неправильная форма и антипараллельная ориентация *т.е. вертикальная ориентация, выше-чем-шире ) должны быть подвергнуты биопсии. Любое первоначально обнаруженное образования молочной железы у пациентов с известными экстрамаммарными злокачественными новообразованиями, предшествующей лучевой терапией, генетическими мутациями или синдромами, требует биопсии. Другие методы визуализации поперечного сечения, такие как КТ, МР, ФДГ-ПЭТ, часто помогают определить степень заболевания.
Гинекомастия чаще всего физиологична у новорожденных и подростков. Тем не менее, у препубертатных мальчиков с гинекомастией следует рассмотреть клинические и лабораторные исследования, чтобы исключить эстрогенно-секретирующие опухоли в редких случаях. Детей с выделениями из сосков следует обследовать, и на УЗИ редко, но могут быть обнаружены: внутрипротоковая папиллома или ювенильный папилломатоз, оба из которых требуют хирургической резекции, последняя из которых связана с повышенным риском развития рака молочной железы в более позднем возрасте.
Злокачественные новообразования молочной железы чрезвычайно редки у детей. Таким образом, подход к диагностике и лечению детской молочной железы является в большей степени консервативным. Важно понимать, что спектр заболеваний молочной железы у детей отличается от спектра молочных желез у взрослых. Знание спектра часто и редко встречаемых доброкачественных и злокачественных педиатрических образований молочной железы и их характеристик при диагностической визуализации играет важную роль в их правильной диагностике и лечении.
*Также в публикации присутствуют: эхограммы, маммограммы, снимки КТ, РГ ГК и микропрепаратов.
*комментарии редактора